Schwachstellen bei der Bewertung neuer Arzneimittel treiben die Kosten im Gesundheitswesen weiter in die Höhe. Weit über 30 Milliarden Euro haben die gesetzlichen Krankenkassen im vergangenen Jahr für Arzneimittel ausgegeben. Damit ist ein Rekordniveau erreicht. Dabei hat nahezu jedes zweite neue Arzneimittel keinen bescheinigten Zusatznutzen für die Patienten. Trotzdem steigen die Verordnungen dieser Wirkstoffe fast genauso stark wie die der Medikamente mit Zusatznutzen. Ein Grund für diese problematische Entwicklung: Die offiziellen Informationen zur Nutzenbewertung kommen nicht bei den Ärzten in der Praxis an.
Das sind zentrale Ergebnisse einer neuen Analyse zur Reform des Arzneimittelmarkts, die die DAK-Gesundheit in Zusammenarbeit mit Professor Wolfgang Greiner, Gesundheitsökonom an der Universität Bielefeld, durchgeführt hat. Laut Gesetz (AMNOG) müssen neue Arzneimittel wissenschaftlich auf ihren Mehrwert überprüft werden.
Fundamentale Belastung für das Gesundheitssystem
Der AMNOG-Report der DAK-Gesundheit zeigt, dass in 60 von insgesamt 134 durchgeführten Verfahren kein Zusatznutzen bescheinigt wurde. Trotzdem werden auch diese Arzneimittel von Ärzten häufig verordnet. Beachtliche Umsatzentwicklungen sind die Folge: Ein Jahr nachdem die Ergebnisse der Nutzenbewertung veröffentlicht wurden, steigen die Verordnungszahlen von Medikamenten ohne Zusatznutzen genau so stark wie die von Arzneimittel mit Zusatznutzen. Im Durchschnitt betrug der Anstieg 14,7 beziehungsweise 14,2 Prozent. Fazit: Auch fünf Jahre nach Inkrafttreten des Gesetzes bleibt die Nutzenbewertung für die Verordnungsentwicklung folgenlos. »Das AMNOG ist in seinen Grundzügen sinnvoll. Doch die durch das Gesetz erhofften Spareffekte sind begrenzt. Deshalb ist eine Reform notwendig«, fordert Herbert Rebscher, Chef der DAK-Gesundheit. »Denn die extrem hohen Einstiegspreise für neue Medikamente sind eine fundamentale Belastung für das Gesundheitssystem.«
Besonders deutlich wird das bei neuen Wirkstoffen, die sofort nach der Zulassung in großen Mengen verordnet werden – zum Beispiel Medikamente gegen Hepatitis-C. Die hohen Preise für diese Arzneimittel sorgten im vergangenen Jahr für kontroverse Diskussionen. Ein weiteres Beispiel für die Kostenentwicklung ist der Wirkstoff Dimethylfumarat (Markenname Tecfidera) zur Behandlung von Multipler Sklerose, dem der Gemeinsame Bundesausschuss (G-BA) keinen Zusatznutzen bescheinigt hat. Bereits ein halbes Jahr nach der Zulassung beliefen sich die monatlichen Kosten für diesen Wirkstoff allein bei der DAK-Gesundheit auf rund 3,5 Millionen Euro. Er belegte damit 2014 den dritten Platz in der Arzneimittelkostenstatistik der Krankenkasse – ein überraschendes Ergebnis.
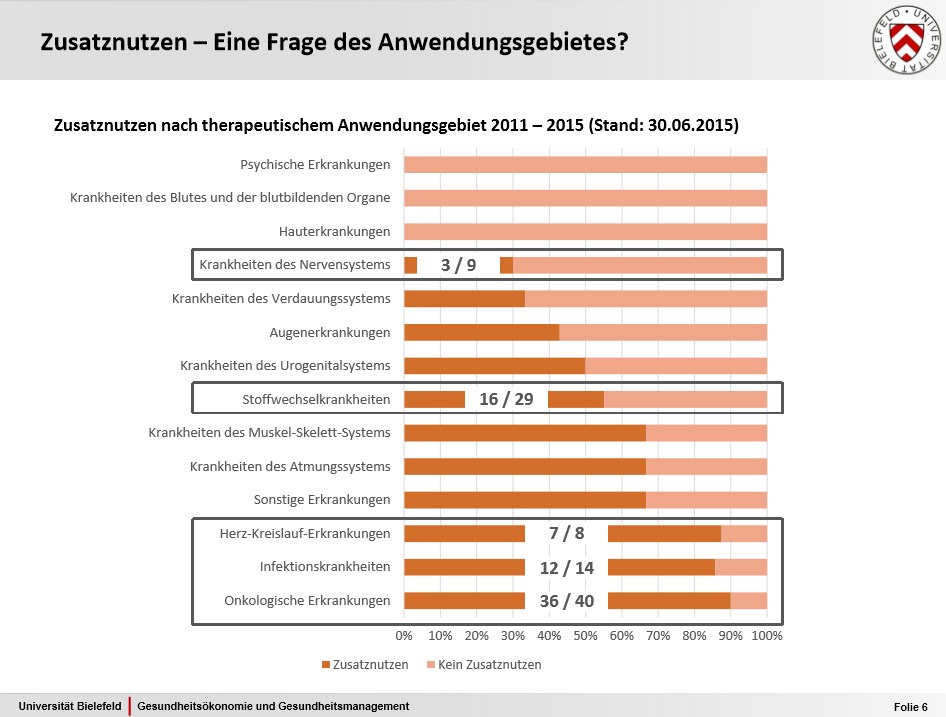
»Ein Zusatznutzen im Sinne des Verfahrens entspricht nicht zwangsläufig einem Zusatznutzen im Sinne der Versorgung«, resümiert Professor Wolfgang Greiner, Gesundheitsökonom an der Universität Bielefeld und Mitglied im Sachverständigenrat zur Begutachtung im Gesundheitswesen. »Denn bei der Prüfung werden derzeit für die Versorgung relevante Faktoren wie zum Beispiel die Darreichungsform nicht gewertet. Diese sind aber für die verordnenden Ärzte und ihre Patienten mitunter entscheidend, beispielsweise ob Injektionen notwendig sind oder ob ein Wirkstoff per Tablette eingenommen wird.« Deshalb können auch Wirkstoffe ohne Zusatznutzen mitunter eine therapeutisch sinnvolle Option sein.
Ärzte nicht ausreichend informiert
Die Analyse der Marktentwicklung von Arzneimitteln zeigt eine deutliche Diskrepanz zwischen dem Ergebnis der Nutzenbewertung und der ärztlichen Verordnung. Aufschluss über das Verordnungsverhalten in der Praxis gibt eine Befragung von rund 200 niedergelassenen Ärzten, die im Rahmen des Reports durchgeführt wurde. Ein zentrales Ergebnis: Nur knapp die Hälfte der befragten Mediziner informiert sich regelmäßig über die Ergebnisse der Nutzenbewertung. Die offiziellen Dokumente des G-BA und des Instituts für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWIG) haben sich nicht etabliert: Nur zwölf Prozent der befragten Ärzte nutzen diese Quelle.
»Mediziner brauchen schnelle, praxisnahe Informationen«, fordert Professor Daniel Grandt, Vorstandsmitglied der Arzneimittelkommission der deutschen Ärzteschaft. »Die Kommunikation der Nutzenbewertung ist kompliziert und passt nicht zu den ganz praktischen Fragen und der engen zeitlichen Taktung im Praxisalltag. Sinnvoll wäre es, die wichtigsten Informationen in gängige Praxisverwaltungssysteme zu integrieren, um sie auf einen Blick verfügbar zu machen. Der Arzt in der Praxis braucht mehr Transparenz.« Ein weiteres Ergebnis der Ärztebefragung: 50 Prozent der befragten Ärzte gaben an, Regresse bei der Verordnung zu fürchten – denn ein Medikament mit bescheinigtem Zusatznutzen ist nicht zwangsläufig auch das wirtschaftlichste. »Um die indikationsspezifische Verordnung von Medikamenten mit Zusatznutzen zu fördern, sollte über einen Ausschluss von Regressen diskutiert werden«, sagt DAK-Vorstand Rebscher. »Das Thema muss bei der Neustrukturierung der Wirtschaftlichkeitsprüfung, an der Krankenkassen und Kassenärztliche Vereinigungen derzeit arbeiten, mit auf die Agenda.«
Vermehrte Marktrücknahmen nach Schiedsverfahren
Der AMNOG-Report hat auch die Anzahl der Schiedsverfahren analysiert: Nach der Nutzenbewertung können sich bislang GKV-Spitzenverband und Pharmahersteller in 73 Prozent der Verfahren auf einen Erstattungsbetrag einigen. In 20 Verfahren gelang dies nicht. Sie landen vor der Schiedsstelle – sofern der Hersteller das Produkt nicht vorher schon mit sofortiger Wirkung vom Markt nimmt. Ende 2015 waren 14 Verfahren abgeschlossen. Die Bilanz ist negativ: Nur noch zwei Wirkstoffe sind in Deutschland erhältlich, für einen davon ist die Marktrücknahme bereits angekündigt. »Da es nicht im Sinne der Patienten ist, dass neue Produkte schon nach kurzer Zeit vom Markt verschwinden, ist eine Reform der Schiedsverfahren unabdingbar«, sagt DAK-Chef Rebscher. Die Gefahr vermehrter Marktrücknahmen beeinflusst die Verordnungsentscheidung der Ärzte maßgeblich: Die DAK-Umfrage ergab, dass dieser Aspekt für zwei Drittel der befragten Mediziner entscheidend ist.
Kosten-Nutzen-Analyse ist notwendig
Um die steigenden Arzneimittelausgaben einzudämmen, fordert die DAK-Gesundheit eine langfristige, systematische Kosten-Nutzen-Analyse, die Arzneimittelpreise und dadurch eingesparte Behandlungskosten gegenüberstellt. Die Debatte um hohe Markteintrittspreise neuer Arzneimittel erhalte so einen dringend benötigten Perspektivwechsel, ergänzt Greiner. Da viele neue Wirkstoffe vor der Zulassung stehen, ist die rasche Weiterentwicklung des AMNOG notwendig. Konkrete Problemfelder, die aus Sicht der Krankenkasse diskutiert werden müssen, sind die freie Preisbildung in den ersten zwölf Vertriebsmonaten, die Bildung von Mischpreisen und die wachsende Zahl von Marktrücknahmen.
Die DAK-Gesundheit ist eine der größten gesetzlichen Kassen in Deutschland und versichert 6,1 Millionen Menschen. 2015 gab sie rund 3,8 Milliarden Euro für Arzneimittel aus. Nach den Ausgaben für Krankenhausbehandlungen waren Arzneimittel damit der zweitgrößte Ausgabenblock.